La 1ère journée de ces 40e JASFGG s'est ouverte en virtuel, situation sanitaire oblige. Voici une présentation succincte de quelques-unes des sessions de ce jour. Sachez que les présentations, pour les congressistes, seront disponibles sous peu dans vos espaces congressistes. Quant aux replays et pour celles et ceux qui n’auraient pas été inscrits au congrès, elles seront proposées en accès payant dans quelques jours. Les comptes-rendus des sessions ci-dessous n’ont pas vocation à être exhaustives, elles présentent quelques unes des grandes lignes des interventions riches d’informations et d’enseignements.
La SFGG tient à remercier tous les intervenants pour leur participation et les congressistes pour leur fidélité.
- La mortalité par COVID-19: épidémiologie et démographie - J.-M. ROBINE (Paris et Montpellier)
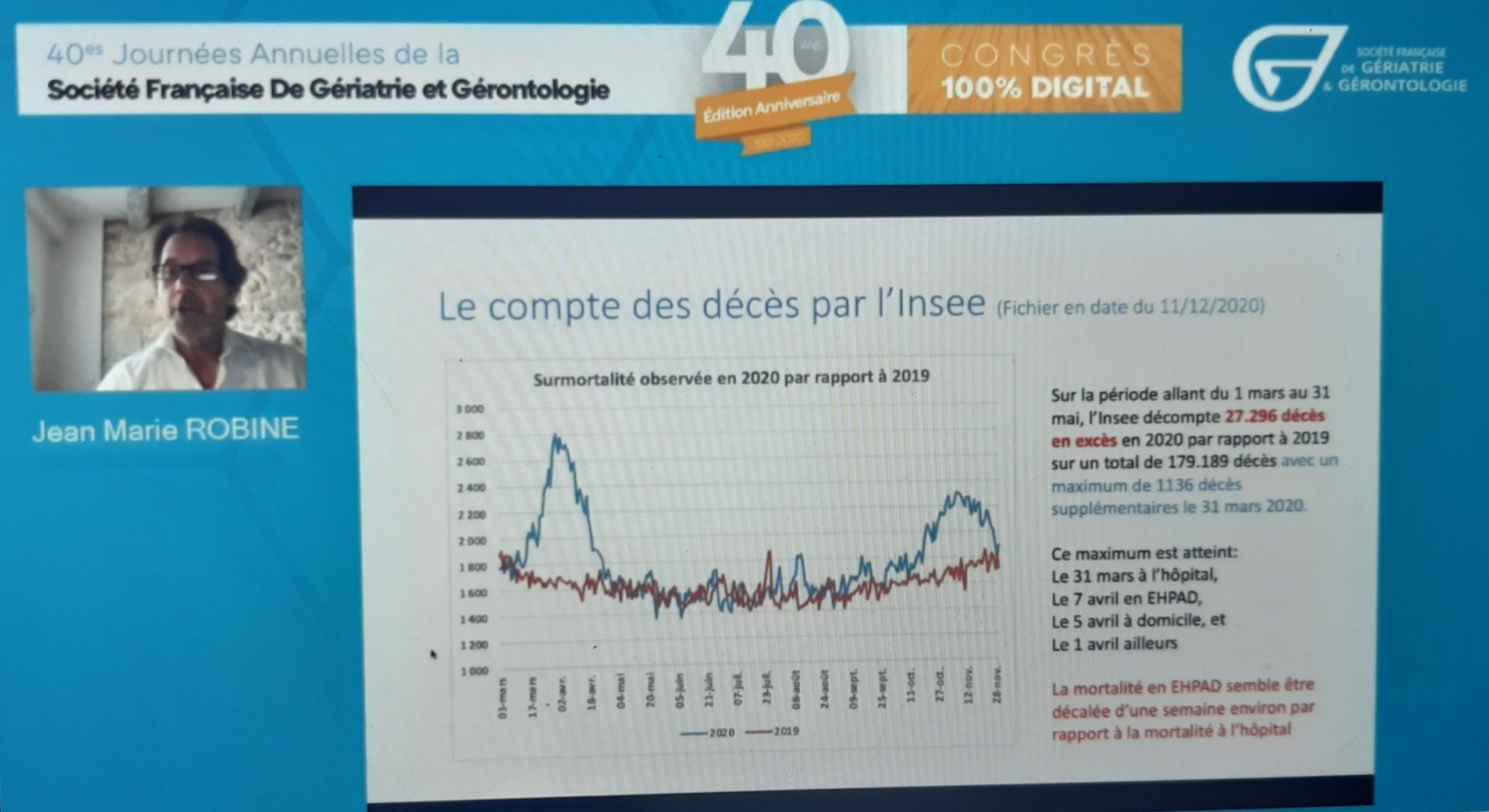
3 sources principales d’information : les données sont issues de l’INSERM, de l’INSEE et Santé Publique France. La surveillance des chiffres et des informations présente des angles morts : Décalage d’une semaine pour les chiffres pour la 2e vague, aucune information sur la mortalité à domicile, la remontée des décès dans les Ehpad ne renseignent pas sur l’âge, USLD pas couvertes.
Néanmoins plusieurs tendances se dégagent :
- Une dynamique des 2 vagues très différente
- La mortalité se produit à des âges très élevés : d’une certaine façon la mortalité liée au covid ressemble à la mortalité générale. Surmortalité du côté des hommes entre l’âge de 85 ans et de 95 ans ils meurent plus du covid qu’ils ne meurent d’autre chose. Au-delà de 95 ans, on meurt autant du covid que des autres causes
- On meurt beaucoup plus à l’hôpital à qu’à domicile ou dans les Ehpad
- La surmortalité a été considérablement plus élevée dans les Ehpad que dans les autres lieux de décès que ce soit au cours de la 1ere vague ou au cours de la 2e vague
- Pour la 2e vague, c’est à domicile que la surmortalité apparaît bien élevée (1ere vague et 2e vague). Peu à l’hôpital
- Le covid remplace d’autres causes de décès
Les questions que soulèvent ces chiffres :
- La lenteur de la remontée des décès à l’INSEE et à l’INSERM
- Il y aurait eu près de 3000 décès COVID-19 à l’hôpital non remontées à Santé Publique France
- Le faible nombre des décès en excès à l’hôpital (+ 7 500) ne peut s’expliquer que par un nombre très important de décès évités (environ 13 500). Où sont-ils passés ?
- Comparé aux 10 000 décès en EHPAD de l’INSERM ou à Santé Publique France, la surmortalité estimée par l’INSEE (+ 7 000) semble être sous-évaluée. On n’imagine pas que la pandémie a permis d’éviter certains décès en EHPAD.
- Inversement, le très fort nombre des décès en excès au domicile semble être exagéré (+ 10 000) comparé aux 2 000 certificats de décès reçus par l’INSERM
- La forte surmortalité dans les autres lieux, dont les décès sur la voirie (+ 3 000) correspond mal aux 350 certificats de décès reçus par l’INSERM. L’explication la plus simple est une ignorance du lieu de décès.
Échanges avec les participants :
Y-a-t-il une spécificité française des décès COVID par rapport à l’international ?
Jean-Marie Robine : La spécificité du covid est que la surmortalité se situe clairement entre 65 et 95 ans. On a également pu voir que la mortalité au sein des Ehpad est massive partout (entre 25% aux États-Unis où les gens sont très hospitalités avant de mourir et 65%) en Norvège).
Par ailleurs on voit très bien dans les statistiques qu’alors que la population française va majoritairement mourir à l’hôpital, ce n’est pas le cas des résidents des Ehpad qui ont très peu accès à l’hôpital par rapport à la population générale. Enfin, on peut également dire que l’hôpital accueille plus les hommes jeunes que les femmes âgées.
- ENQUÊTE ENCOPAD - S. BONIN-GUILLAUME (Marseille), O. REYNAUD-LEVY (Marseille)
Pr Sylvie Bonin-Guillaume et Odile Reynaud-Lévy ont présenté des résultats préliminaires de l’enquête ENCOPAD portée par la SFGG, qui a reçu un financement CNSA et qui s’est déployée via 2 questionnaires :
- L’enquête IPCE qui avait pour but d’analyser le vécu des résidents, des familles et des soignants lors du 1er confinement lié à la pandémie du COVID-19.
Les répondants : 59,7% de psychologues, 29,3% d’ergothérapeutes, 11% de psychomotriciens.
Conclusions : la majorité des résidents ont souffert de l’absence de leurs proches (83%), ont eu augmentation de la tristesse, des troubles psycho-comportementaux ; les équipes soignantes : souffrance émotionnelle, stress et anxiété (75%), sentiment de déprime et d’épuisement (84,6%), surcharge de travail, crainte de contamination des résidents.
- L’enquête COVID - EHPAD adressée aux directeurs et médecins coordonnateurs (plus de 700 EHPAD répondants) afin de connaître le fonctionnement des EHPAD, les difficultés rencontrées pendant la 1ère vague et l’organisation mise en oeuvre avec les structures sanitaires et le secteur libéral.
Conclusions : - ¼ des ehpad en france n’a pas de médecin coordonnateur
- ¾ des établissements n’ont pas d’infirmière de nuit
- Il est intéressant de se rendre compte que la majorité des établissements ont interdit les visites avant les directives nationales
- Le recours à une hotline n’a pas été sollicité par plus de la moitié des ehpad pendant la 1ere vague (n’y a t-il pas là un biais à savoir que les EHPAD qui ont répondu sont ceux qui n’ont pas eu d’épidémie ?
- La majorité des établissements qui ont eu recours aux services des équipes opérationnelles d’hygiène en ont été satisfaits
- La majorité des répondants ont des équipes mobiles de gériatrie et des équipes de soins palliatifs dans leur territoire ce qui là aussi doit être regardé avec prudence
- La majorité des répondants n’a jamais sollicité l’HAD (hospitalisation à domicile)
- 60% ont dit vouloir vouloir avoir recours à la téléconsultation
- Relations avec l’ARS : 77% des médecins coordonnateurs n’ont jamais eu de lien avec leur ARS pendant la 1ère vague
L'ensemble de ces résultats seront affinés pour permettre d’apporter des arguments à la construction de l’EHPAD de demain adapté à des résidents qui sont particulièrement à risque.
Échanges avec les participants :
Les chiffres sur le vécu et la qualité de vie des soignants sont alarmants. Est-ce que les choses ont changé lors de la 2e vague ?
Sylvie Bonin-Guillaume : Le ressenti concernant les résidents, les soignants, et les familles montre bien que tout le monde a été saisi par cette épidémie. Il serait intéressant de faire une nouvelle enquête à l'heure de la 2e vague. Certains résultats pourraient être similaires, hormis l’effet surprise du 1er confinement
La tristesse ressentie par un tiers des personnes montre bien que les gens se sont sentis déroutés et démunis par le manque de soutien extérieur. Chacun s’est senti isolé chez soi. J’ai trouvé que les psychologues étaient là pour donner du soutien mais eux-mêmes avaient besoin de soutien. Il faut repenser cette organisation.
Quels enseignements tirer sur l’organisation des EHPAD ?
Odile Reynaud-Lévy : Les ehpad sur le plan administratif et architectural sont des domiciles. Et ils ne sont pas du tout adaptés à une gestion sanitaire. Il faut repenser ce lieu qui accueille des gens extrêmement dépendants. Il faut qu’il y ait une interface entre le domicile et le lieu du soin.
Il y a eu des EHPAD méga cluster avec 40 résidents à déménager, comment cela se passe ?
Odile Reynaud-Lévy : C’est juste un cauchemar. Une chambre d’Ehpad n’est pas une chambre d’hôpital. Un déménagement c’est un vrai déménagement. C’est très difficile car l’impact est à la fois sur le vécu des résidents qui doivent laisser leurs affaires avec des cartons dans parfois dans le couloir et d’autre part pour le personnel. Ca ne fait que renforcer le poids de cette épreuve. C’est un arrachement.
- RETOUR SUR L'ENQUÊTE FLASH - G. BERRUT (Nantes)

Ce PUGG express s’est réalisé, dans un temps court pour pouvoir analyser comment les structures de gériatrie réagissaient au début du confinement.
Les conclusions :
- Les structures gériatriques ont répondu de façon présente de façon adaptée (capacité d’adaptation)
- La gériatrie hospitalière n’a pas été mise en valeur mais dans le réalité elle a représenté une part très importante pour recevoir les patients hospitalisés mais aussi pour aider les EHPAD
- Pertinence de mettre en valeur les activités gériatriques qui semble oubliées dans le discours officiel
Échanges avec les participants :
Olivier Guérin : Le travail réalisé par la gériatrie hospitalière a assis sa capacité d’expertise et de conseil d’orientation au service des établissements médico sociaux via les hotlines et le 15. Je peux vous dire que cette structuration va être pérennisée car la DGOS l’a trouvée remarquable. La gériatrie hospitalière est un élément essentiel dans l'organisation sanitaire.
Gilles Berrut : L’expérience à Nantes montre qu’il va y avoir une permanence de gériatrie dans la régulation SAMU et des lunettes connectées pour que le gériatre puisse voir la personne. Ceci peut se mettre en place dans les cadres règlementaires existants.
Concernant les effectifs de recrutement de médecins spécialisés en gériatrie, nous sommes aujourd’hui dans un creux de vague entre deux réformes. Nous sommes en train d’attendre que nos premiers DES de gériatrie arrivent à maturité. Il y a encore 12 mois difficiles. Après, l’arrivée des DES de gériatrie va nous donner des possibilités de recrutement. Le manque d’attractivité du DES avec des postes non pourvus ne nous aide pas mais un DIU de médecine gériatrique va permettre d’avoir des formations alternatives, en particulier pour les EHPAD.
Table ronde Claude Jeandel, président du CNP de Gériatrie, Nathalie Salles, Présidente du Conseil Scientifique de la SFGG, Gaëtan Gavazzi, président du CNEG, Olivier Guérin, Président de la SFGG
Quels enseignements de la crise COVID ? Quelle sera la gériatrie de demain ? Comment s’organiser pour donner le meilleur soin aux aînés ?
Claude Jeandel : « En jouant le rôle de facteur précipitant, cette crise inédite a mis en tension l’ensemble de nos réponses en santé et révélé leur points de rupture. Dans ce contexte, nos organisations gériatriques, fédérées au sein du CNP de gériatrie, ont su s’appuyer sur leur savoir faire et intervenir auprès des pouvoirs publics afin de défendre leurs points de vue et être force de propositions. Impactée par l’ampleur de la crise, la filière gériatrique a confirmé son rôle majeur et a fait preuve d’agilités en promouvant des innovations organisationnelles par la création des hotlines et l’adaptation des équipes mobiles de gériatrie qui joueront un rôle de plus en plus important dans les mois à venir. Ces différents dispositifs ont ainsi pu parer, du moins en partie, à l’impact de la crise tout particulièrement au sein des établissements médico-sociaux. L'organisation territoriale s’est révélée particulièrement majeure dans cette crise et il faudra savoir en tirer les leçons.
Le point faible demeure probablement le domicile, les personnes isolées à domicile ayant sans doute souvent été orphelines de réponses idoines.
Par ailleurs, il devient capital de s’interroger sur la pertinence des futurs dispositifs d’appui à la coordination et de se reposer la question de leur territoire d’intervention, de leur gouvernance et plus encore de leur population cible, les spécificités liées au grand âge devant être prises impérativement en compte.”
Gaëtan Gavazzi : “Cette épidémie a montré les forces et failles du système de santé. J’ai vécu sur mon territoire une grosse force hospitalière avec une redistribution des moyens. Sans l’existence des hotlines il y aurait encore plus de difficultés pour les personnes âgées. Des verrous ont sauté pour permettre à des professionnels de rentrer dans les Ehpad. Mais le constat est amer : des professionnels de santé étaient à l’arrêt tandis que d’autres croulaient sous la surcharge de travail. Il y a une iniquité complète dans le système de santé tant pour les patients que pour ceux qui donnent le soin.
Concernant l’enseignement, nous sommes dans une ère de révolution. Le DES va faire augmenter le nombre de gériatres. Il est clair qu'une 5e année de DES devrait demain être demandée car on voit toute la complexité du soin gériatrique à apprendre à acquérir. Le DIU de médecine de coordination gériatrique communautaire va être essentiel demain (dès l’année prochaine) pour la coordination pour la médecine gériatrique ambulatoire à domicile mais aussi dans les EHPAD.
Olivier Guérin : Il faut basculer vers un modèle d'intégration territoriale de manière plus globale. Il nous manque des compétences et c’est pour cela que nous poussons la création des IPA (infirmières en pratique avancée) en gérontologie. Ces métiers là ça permettent de créer aussi de la science soignante dont nous avons grandement besoin.
Nathalie Salles : Il faut intégrer le numérique dans le lien avec la ville, la médecine générale, les ehpad, les résidences autonomie et la gériatrie en y intégrant toutes les disciplines et toutes les professions. Au niveau de la technologie, on a eu en avril plus d’un million d’actes réalisés en France notamment avec les médecins généralistes. Le téléphone a été souvent utilisé. Il peut permettre de sauver des vies. Cela montre qu’on a un effort à faire pour se réorganiser, pour faire des parcours coordonnés autour du soin, intégrant à la fois l’ambulatoire mais également l’hôpital. On voit là tout le travail à développer et les gériatres s’y sont mis.
Il manque maintenant le télésoin. Il y a une place pour tous les auxiliaires médicaux. On ne sait travailler qu’en équipe. Ça fait partie de notre ADN. La télésanté nous ouvre les portes vers ce genre de soin.”
Intervention de Monsieur Olivier Véran, Ministre des Solidarités et de la Santé et de Madame Brigitte Bourguignon, Ministre Déléguée auprès du Ministre des Solidarités et de la Santé, chargée de l'Autonomie
- Ethique, COVID 19, l'impossible relation - D. MARTZ (Albi)
Extraits :
Le covid interroge les pratiques avec l’éthique et met à mal un certain nombre de choses. Le COVID menace des individus fragilisés.
À partir de 1789 tout a changé : ce qu’on croyait vrai ne l’est plus et des idéologies différentes cohabitent, ce qui allait de soi ne va plus de soi.
Le décalage entre le principe et la réalité s’accentuent, ce sont les plus faibles qui écopent. La faiblesse devient vulnérabilité. L’éthique vient de réguler des rapports sociaux.
Nous sommes des êtres de langage et les principes ne doivent leur existence que par une convention entre les hommes, donc il y a quelque chose d'aléatoire. Pascal disait “La vérité en deça des Pyrénées, erreur au-delà”.
Une société hétérogène est bâtie sur des rapports de force et des valeurs contraires
On entend des discours à voix basse ou parfois dans les médias que les personnes âgées mortes du COVID allaient mourir de toute façon. Avec quels critères évaluer une vie ?
Avec l’épidémie, on voit bien que des situations qui allaient de soi ne vont plus de soi.
On est dans l’embarras. La situation, la donne est complètement changée.
L’éthique est-elle impuissante à protéger les hommes ?
Y-a-til une relation entre éthique et pratique ? Comment réussir à les faire coïncider ?
L'éthique c'est inscrire des valeurs dans nos pratiques.
- Retour d'expérience post COVID : quelles pistes pour l'éthique pratique après la première vague ? Y. PASSADORI (Mulhouse)

L’objectif n’est pas de balayer tous les champs des questionnements éthiques mais de faire modestement le retour de l’expérience d’un centre hospitalier touché brutalement par l’épidémie alors que la situation était totalement inédite.
Comment le pôle de gériatrie de Mulhouse a-t-il été impacté ?
La survenue brutale de cette épidémie a impliqué une réorganisation de la totalité de l’activité en quelques jours de façon à permettre des renforts dans l’hébergement et la création de 38 lits COVID.
Le Haut Rhin est le 1er département le plus touché par la 1ere vague avec 680 décès dans les 74 Ehpad, les Ehpad ayant été touchés de façon disparate.
1ere question : faut-il ouvrir une unité COVID ?
Non au début : il y a eu une sur-représentation d'hommes, de pathologies cardiaques et diabète, peu de comorbidité, peu de pathologies de dépendance. Des patients ayant des besoins de réanimation. Ce n’étaient pas des patients gériatriques.
Oui après correction des orientations des urgences : patients lourds ayant des spécificités gériatriques, des risques ou des pertes d’autonomie et des niveaux de soins palliatifs. Un fonctionnement d’unité de soins continus plus que celui d’une unité de gériatrie.
e éthique d’exception pour l’orientation en réanimattion.
Des patients récusés sous prétexte de l’impossibilité pour eux de supporter la réanimation à cause de leur âge... Puis priorisation aux urgences et adressage en gériatrie de patients réellement éligibles à la réanimation..
Entre les 2 vagues de COVID, réunion du comité pour établir des règles plus circonstanciées.
2e question : L’accès à palliatifs de qualité
Les relations humaines ont été altérées avec les patients et leurs familles alors que les valeurs et la philosophie de soins des gériatres sont importantes dans ce domaine.
Un accompagnement rendu difficile par un toucher impossible sauf à passer pour des mauvaises pratiques de soin, des paroles étouffées par des masques, un environnement bruyant souvent en chambre à 2 avec des soignants en tenue peu conviviales.
Des décès brutaux et des décompensations rapides. Des patients ayant de lourdes polypathologies récupérent, d’autres avec peu de comorbidités meurent. Comment passer d’un niveau de soins curatifs à un niveau de soins terminal ?
En Ehpad la fin de vie est un moment de réappropriation des familles du temps qu'elles peuvent mettre à disposition de leurs aînés et de l’espace ce qui a été complètement tronqué par cette épidémie du fait des mesures de confinement et des règles de visites.
Ceci ajouté aux mises en bière immédiates et aux cérémonies funéraires limitées ont provoqué d’énormes difficultés psychologiques pour les familles. Des décès inattendus sans accompagnement avec une mise en bière immédiate et des cérémonies funéraires réduites au minimum ont provoqué des deuils impossibles.
La période entre les 2 vagues a permis d'améliorer un peu le contexte avec une situation plus sereine en raison des équipes plus aguerries, des protocoles plus sophistiqués et des participations de famille.
3e question : les EHPAD
Les EHPAD du département n’ont pas eu un accès à l’hospitalisation habituelle dans un premier temps, le plus dense de l’épidémie. Beaucoup de résidents ont été maintenus sur place. Puis le développement de la hotline gériatrique (Cellule d’Aide à la Gestion de l’Epidémie) s’est mise en place avec la participation de l’Equipe Opérationnelle d’hygiène, de l’Equipe mobile de Gériatrie extra hospitalière , de l’Equipe mobile de soins palliatifs et de l’HAD. Le gros de la vague était cependant passé. Un conflit a émergé entre l’EHPAD lieu de vie et lieu de soins et un conflit entre la liberté et la sécurité.
4e question : les soignants
Ils ont vécu un stress important. Des fantassins sans arme sophistiquées inventant au fur et à mesure protocoles médicaux et organisation des soins en subissant de 2 à 6 décès tous les jours. Mais un moment de grâce dans l'enfer : le sentiment que tout le monde œuvre pour le même but, direction médecins, soignants, administratifs. Il n’y a plus de demande incongrue. Il n’y a de besoin de justifier une demande. Si elle est techniquement possible, elle est réalisée. Un hôpital qui soigne l'arrière du front (maraudes de psychologues, ouvertures d’unité de soutien pour les soignants).
5e question : le parcours patients, le grand sacrifié
Un monde de la gériatrie très actif via des hotlines, des recommandations etc. mais pas de parcours domicile / hôpital, EHPAD / hôpital, hôpital / domicile institutionnalisé. Des organisations dépendant d’initiatives individuelles très variables.
Échanges avec les participants :
Sophie Moulias : “J’ai été très étonnée par les propos médiatiques âgistes et les discours assez libérés pour dire qu’il n’y a pas tant de vieux qui sont morts que ça ou que de toute façon ils allaient mourir. Il y a eu un raccourci mort / vieux / covid fait très rapidement.”
Didier Martz : “La pratique du tri est dans la société. Trier c’est presque un modèle de société et il se trouve qu’au moment de la crise sanitaire que nous vivons ce modèle, cette méthode de tri revient encore plus manifestement. Je crois que le naturel revient au galop et s’exprime encore plus franchement. Par ailleurs quelque chose se joue en ce moment par rapport à la mort et notre finitude”
- Politiques gériatriques - C. Jeandel (Montpellier)
Allez plus loin :
- Consultez le site des JASFGG 2020




